Види кровоносних судин і будова їх стінок
Артерії еластичного типу виходять безпосередньо з шлуночків серця - це аорта, легеневий стовбур, легенева і загальна сонна артерії. У їх стінках знаходиться велика кількість еластичних волокон, за рахунок чого вони мають властивості розтяжності і пружності. Коли кров під тиском (120-130 мм рт.ст.) і з великою швидкістю (0,5 1,3 м / с) виштовхується з шлуночків при скороченні серця, еластичні волокна в стінках артерій розтягуються. Після закінчення скорочення шлуночків, розтягнуті стінки артерій скорочуються і, таким чином, підтримують тиск у судинній системі протягом того часу, поки шлуночок знову і не наповниться кров'ю і не відбудеться його скорочення.
Внутрішня оболонка (інтиму) артерій еластичного типу становить приблизно 20% товщини їх стінки. Вона вистелена ендотелієм, клітини якого лежать на базальній мембрані. Під ним розташований шар пухкої сполучної тканини, яка містить фібробласти, гладкі м'язові клітини і макрофаги, а також велика кількість міжклітинної речовини. Фізико-хімічний стан останнього обумовлює проникність стінки судини і її трофіку. У літніх людей в цьому шарі можна бачити відкладення холестерину (атеросклеротичні бляшки). Зовні інтиму обмежена внутрішньої еластичної мембраною.
У місці відходження від серця внутрішня оболонка утворює карманообразние складки - клапани. По ходу аорти також спостерігається складчастість інтими. Складки орієнтовані поздовжньо і мають спіральний хід. Наявність складчастості характерно і для інших видів судин. При цьому збільшується площа внутрішньої поверхні судини. Товщина інтими не повинна перевищувати певної величини (для аорти - 0,15 мм), щоб не перешкоджати харчування середнього шару артерій.
Середній шар оболонки артерій еластичного типу утворений великою кількістю закінчать (фенестрірованного) еластичних мембран, розташованих концентрично. Їх кількість змінюється з віком. У новонародженого їх близько 40, у дорослого - до 70. Ці мембрани з віком товщають. Між сусідніми мембранами лежать мало диференційовані клітини гладеньких м'язів, здатні виробляти еластин і колаген, а також аморфне міжклітинний речовина. При атеросклерозі в середньому шарі стінки таких артерій можуть утворюватися відкладення хрящової тканини у вигляді кілець. Це спостерігається також при значних порушеннях дієти.
Еластичні мембрани в стінках артерій утворюються за рахунок виділення аморфного еластину гладком'язовими клітинами. У ділянках, що лежать між цими клітинами, товщина еластичних мембран значно менше. Тут утворюються фенестри (вікна), через які поживні речовини проходять до структур судинної стінки. При зростанні судини еластичні мембрани розтягуються, фенестри розширюються, на їх краях відбувається відкладення знову синтезованого еластину.
Зовнішня оболонка артерій еластичного типу тонка, утворена рихлою волокнистою сполучною тканиною з великою кількістю колагенових і еластичних волокон, розташованих в основному поздовжньо. Ця оболонка охороняє посудину відперерозтяження і розривів. Тут проходять нервові стовбури і дрібні кровоносні судини (судини судин), що живлять зовнішню оболонку і частина середньої оболонки основного судини. Кількість цих судин знаходиться в прямій залежності від товщини стінки основного судини.
Артерії м'язового типу
Від аорти і легеневого стовбура відходять численні гілки, які доставляють кров у різні ділянки організму: до кінцівок, внутрішніх органів, покривів. Так як окремі області тіла несуть різне функціональне навантаження, вони потребують неоднаковій кількості крові. Артерії, які здійснюють їх кровопостачання, повинні мати здатність змінювати свій просвіт, щоб доставляти необхідну в даний момент кількість крові до органу. У стінках таких артерій добре розвинений шар гладких м'язових клітин, які здатні скорочуватися і зменшувати просвіт судини або розслаблятися, збільшуючи його. Ці артерії називаються артеріями м'язового типу, або розподільними. Їх діаметр контролюється симпатичною нервовою системою. До таких артеріях відносяться хребетна, плечова, променева, підколінної, артерії мозку та інші. Їх стінка також складається з трьох шарів. До складу внутрішнього шару входять ендотелій, що вистилає просвіт артерії, субендотеліальними пухка сполучна тканина і внутрішня еластична мембрана. У сполучної тканини добре розвинені колагенові і еластичні волокна, розташовані поздовжньо, і аморфне речовина. Клітини слабо диференційовані. Шар сполучної тканини краще розвинений в артеріях великого і середнього калібру і слабкіше - в дрібних. Зовні від пухкої сполучної тканини розташована тісно з нею пов'язана внутрішня еластична мембрана. Вона більш виражена у великих артеріях.
Середня оболонка артерії м'язового типу утворена спірально розташованими гладком'язовими клітинами. Скорочення цих клітин призводить до зменшення обсягу судини і проштовхування крові в більш дистальні відділи. М'язові клітини з'єднані міжклітинним речовиною з великою кількістю еластичних волокон. Зовнішньої кордоном середньої оболонки є зовнішня еластична мембрана. Еластичні волокна, розташовані між м'язовими клітинами, пов'язані з внутрішньою і зовнішньою мембранами. Вони утворюють своєрідний еластичний каркас, що надає пружність стінці артерії і запобігає її спадання. Гладеньких м'язів середньої оболонки при скороченні і розслабленні регулюють просвіт судини, а отже приплив крові в судини мікроциркуляторного русла органа.
Зовнішня оболонка утворена пухкою сполучною тканиною з великою кількістю еластичних і колагенових волокон, розташованих косо або поздовжньо. У цьому шарі лежать нерви і кровоносні і лімфатичні судини, що живлять стінку артерій.
Артерії змішаного, або м'язово-еластичного типу
Артерії змішаного, або м'язово-еластичного типу за будовою і функціональним особливостям займають проміжне положення між еластичними і м'язовими артеріями. До них відносяться, наприклад, підключичної, зовнішня і внутрішня клубова, стегнова, брижових артерії, черевний стовбур. В середньому шарі їх стінки поряд з гладком'язовими клітинами присутня значна кількість еластичних волокон і фенестрірованного мембран. В найглибшій частині зовнішньої оболонки таких артерій розташовані пучки гладких клітин. Зовні їх покриває сполучна тканина з добре розвиненими пучками колагенових волокон, що лежать косо і поздовжньо. Ці артерії мають високу еластичність і можуть сильно скорочуватися.
У міру наближення до артеріолах просвіт артерій зменшується, а їх стінка стоншується. У внутрішній оболонці зменшується товщина сполучної тканини і внутрішньої еластичної мембрани, у середній убуває число гладком'язових клітин, зникає зовнішня еластична мембрана. Зменшується товщина зовнішньої оболонки.
Артеріоли, капіляри і венули, а також артеріол-венулярние анастомози утворюють мікроциркуляторного русла. Функціонально виділяють приносять мікросудини (артеріоли), обмінні (капіляри) і відводять (венули). Було встановлено, що системи мікроциркуляції різних органів істотно відрізняються один від одного: їх організація тісно пов'язана з функціональними особливостями органів і тканин.
Артеріоли представляють собою дрібні, до 100 мкм в діаметрі, кровоносні судини, що є продовженням артерій. Вони поступово переходять в капіляри. Стінку артеріол утворюють ті ж три шари, що і стінку артерій, однак виражені вони дуже слабо. Внутрішня оболонка складається з ендотелію, що лежить на базальній мембрані, тонкого прошарку пухкої сполучної тканини і тонкої внутрішньої еластичної мембрани. Середню оболонку утворюють 1-2 шари гладких клітин, розташованих спірально. У термінальних прекапілярних артеріолах, гладеньких м'язів лежать поодинці, вони обов'язково присутні в місцях поділу артеріол на капіляри. Ці клітини кільцем оточують артериолу і виконують функцію прекапілярного сфінктера (від грец. Sphinkter - обруч). Крім того, для термінальних артеріол характерна наявність отворів в базальній мембрані ендотелію. Завдяки цьому виникає контакт ендотеліоцитів з гладком'язовими клітинами, які отримують можливість реагувати на речовини, що потрапили в кров. Наприклад, при викиді в кров адреналіну з мозкової речовини надниркових залоз він досягає м'язових клітин в стінках артеріол і викликає їх скорочення. Просвіт артеріол при цьому різко зменшується, кровотік в капілярах призупиняється.
Капіляри - це найбільш тонкі кровоносні судини, які складають найдовший частина кровоносної системи і з'єднують артеріальний і венозний русла. Утворюються справжні капіляри в результаті розгалуження прекапілярних артеріол. Вони розташовуються зазвичай у вигляді мереж, петель (в шкірі, синовіальних сумках) або судинних клубочків (в нирках). Величина просвіту капілярів, форма їх мереж і швидкість кровотоку в них визначаються органними особливостями і функціональним станом судинної системи. Найбільш вузькі капіляри знаходяться в скелетних м'язах (4-6 мкм), оболонках нервів, легенів. Тут вони утворюють плоскі мережі. У шкірі і слизових оболонках просвіти капілярів ширше (до 11 мкм), вони формують тривимірну мережу. Таким чином, в м'яких тканинах діаметркапілярів більше, ніж в щільних. У печінці, залозах внутрішньої секреції і кровотворних органах просвіти капілярів дуже широкі (20-30 мкм і більше). Такі капіляри називаються синусоїдними або синусоїдами.
Щільність капілярів неоднакова в різних органах. Найбільша їх кількість на 1 мм 3 виявляється в головному мозку і міокарді (до 2500-3000), в скелетної м'язі - 300-1000, а в кістковій тканині ще менше. У нормальних фізіологічних умовах в тканинах в активному стані знаходиться приблизно 50% капілярів. Просвіт інших капілярів значно зменшується, вони стають непрохідними для клітин крові, але плазма продовжує по ним циркулювати.
Стінка капілярів утворена ендотеліальними клітинами, покритими зовні базальноїмембраною (рис. 2.9).
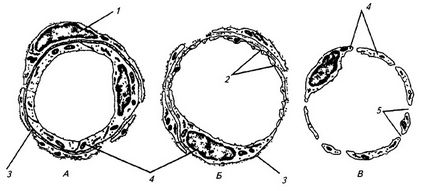
А - капіляр з безперервним ендотелієм; Б - капіляр з фенестрірованного ендотелієм; В - капиляр синусоїдного типу; 1 - Періци; 2 - фенестри; 3 - базальна мембрана; 4 - ендотеліальні клітини; 5 - пори
В її розщепленні лежать перицитам - отросчатие клітини, що оточують капіляр. На цих клітинах в деяких капілярах виявляються еферентні нервові закінчення. Зовні капіляр оточений мало диференційованими адвентіціальнимі клітинами і сполучною тканиною. Розрізняють три основних типи капілярів: з безперервним ендотелієм (в мозку, м'язах, легенів), з фенестрірованного ендотелієм (в нирках, ендокринних органах, кишкових ворсинках) і з переривчастим ендотелієм (синусоїди селезінки, печінки, кровотворних органів). Капіляри з безперервним ендотелієм найбільш поширені. Клітини ендотелію в них з'єднані за допомогою щільних міжклітинних контактів. Транспорт речовин між кров'ю і тканинною рідиною відбувається через цитоплазму ендотеліоцитів. У капілярах другого виду по ходу ендотеліальних клітин зустрічаються витончення ділянки - фенестри, що полегшують транспорт речовин. У стінці капілярів третього типу - синусоидов - проміжки між ендотеліальними клітинами збігаються з отворами в базальній мембрані. Через таку стінку легко проходять не тільки макромолекули, розчинені в крові або тканинної рідини, а й самі клітини крові.
Проникність капілярів визначає ряд факторів: стан навколишніх тканин, тиск і хімічний склад крові і тканинної рідини, дія гормонів і т.д.
Розрізняють артеріальний і венозний кінці капіляра. Діаметр артеріального кінця капіляра дорівнює приблизно величиною еритроцита, а венозного - трохи більше.
Від термінальній артеріоли можуть відходити і більші судини - метартеріоли (головні канали). Вони перетинають капілярний русло і вливаються в венулу. В їх стінці, особливо в початковій частині, знаходяться клітини гладеньких м'язів. Від їх проксимального кінця відходять численні справжні капіляри і є прекапілярні сфінктери. У дистальний кінець метартеріоли можуть вливатися справжні капіляри. Ці судини виконують роль локальної регуляції кровотоку. Вони можуть також служити каналами для посилення скидання крові з артеріол в венули. Цей процес набуває особливого значення при терморегуляції (наприклад в підшкірній тканині).