Розвиток і будова плаценти людини
Плацента (від лат. Placenta - пиріг, коржик, оладки) - це тимчасовий орган зв'язує плід з організмом матері, і забезпечує трофіку, дихання, екскрецію продуктів обміну плода та інші важливі процеси. В кінці вагітності плацента є м'який диск діаметром 15-18 см, товщиною в центральній частині 2-4 см, масою близько 500-600гр.
Плацента людини відноситься до гемохоріальная типу плацент, тобто відрізняється безпосереднім контактом ворсинчатого хоріона плода, що входить до складу плаценти, з кров'ю матері.
Плацента складається з 2 частин: плодової (pars fetalis) і материнської (pars materna).
Плодная частина плаценти складається з ворсинчатого хоріона і приросли до нього амніотичної оболонки.
Саме ворсинихоріона в процесі розвитку руйнують ендометрій матки. Розростаючись в напрямку міометрія, вони формують древообразная структури - котіледони. Котіледон є структурно функціональної одиницею плодової частини плаценти і утворений стовбурової ворсин з її розгалуженнями. Таких котиледонів в плодової частини плаценти близько 200. В результаті руйнування ворсинами хоріона ендометрія матки утворюються порожнини - лакуни, заповнюються материнською кров'ю. У ці лакуни і занурені котіледони (рис 15).
Таким чином, плодова частина сформованої плаценти включає: 1) амніотнческую оболонку, яка зростається з внутрішньою поверхнею хориальной пластинки; 2) хориальной пластинку, що складається з внезародишевой мезодерми (сполучної тканини); 3) цитотрофобласт і синцитиотрофобласт, що покривають зовнішню поверхню хориальной пластинки, зверненої до ендометрію; 4) третинні ворсини, занурені в лакуни з материнською кров'ю (рис 15).
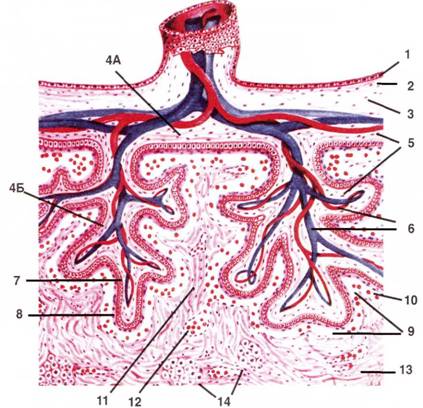
Рис.15. Схема будови плаценти людини (по В.Г. Єлисєєву, Ю.І. Афанасьєву, Е.Ф. Котовському).
а - амніотична оболонка: 1 - одношаровий призматичний епітелій, 2 - власна пластинка (щільна волокниста сполучна тканина), 3 - пухка ( "слизова") сполучна тканина між амніоном і хорионом;
б - гіллясте хоріон: 4А - хоріальний пластинка, 4Б - стовбурові ворсини. Одна така Ворсіна з усіма її розгалуженнями називається котіледони, 5 - сполучна тканина; 6 - гілки пупкових судин; 7 - цитотрофобласт (внутрішній шар клітин); 8 - синцитиотрофобласт; відсутня в місцях контакту якірних ворсин збазальної платівкою ендометрія; фібриноїд Лангханса - некліткова фібріноподобная маса на поверхні епітелію (з'являється з другої половини вагітності).
9 - лакуни, 10 - материнська кров, 11 - сполучнотканинні септи (перегородки) між лакунами; 12 - судини матері в септах, що відкриваються в лакуни; 13 - базальна пластинка, 14 - скупчення децидуальної клітин.
Будова материнської частини плаценти. Ендометрій матки під час вагітності утворює децидуальної оболонку, яка розташовується зверху хоріона, оточує зародок з усіх боків і формують його саму зовнішню оболонку. У децидуальної оболонці виділяють три частини:
1. deciduas capsularis - це частина ендометрію, яка прилягає до гладкому хориону;
2. deciduas parietalis - це та частина ендометрію, яка з плодовим яйцем не стикається і в освіті оболонок плода і плаценти не бере;
3. deciduas basalis (базальна пластина) - це та частина ендометрію, яка розташовується під плодовим яйцем і прилягає до міометрію. Розростаючись deciduas basalis формує материнську частину плаценти (рис. 16).
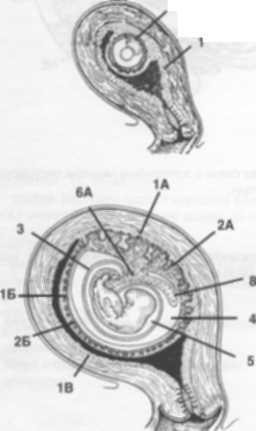
Мал. 16. Ембріон людини в матці.
1А - deciduas basalis, 1Б - deciduas capsularis, 1В - deciduas parietalis, 2А - гіллясте хоріон, 2Б - гладкий хоріон, 3 - амніотична оболонка, 4 -полость хоріона, екстроембріональний цілому, 5 - амніотична порожнина, 6А - амніотична ніжка, 7 - аллантоіс.
Материнська частина плаценти складається з базальної пластинки, від якої відходять септи (перегородки), що відокремлюють лакуни з материнською кров'ю один від одного. Материнська частина плаценти утворилася з децедуальная тканини - видозміненій тканини функціонального шару ендометрія.В цієї тканини містяться децидуальної клітини, багаті включеннями глікогену, ліпідів, вітамінів. Ці клітини диференціювалися з сполучнотканинних клітин ендометрія в результаті їх трансформації. Децидуальної клітини мають овальну форму, овальне або кругле ядро, слабо Оксифільні цитоплазму, чіткі межі. Ці клітини виконують трофічну функцію.
У базальної платівці і септах є клітини периферичного цитотрофобласта. Ці клітини мігрували з цитотрофобласту ворсин. За допомогою клітин периферичного цитотрофобласту ворсини плодової частини, звані «якірні», прикріплюються до материнської частини плаценти, тим самим перешкоджають відділенню плодової частини плаценти від материнської. Клітини периферичного цитотрофобласту зовні схожі з децидуальної клітини, але відрізняються від них вираженої базофілія цитоплазми.
У лакунах базальної пластинки плаценти циркулює материнська кров. Ця кров надходить через зруйновані ворсинами артерії, омиває ворсини і через зяючі отвори зруйнованих вен повертається в кровоносну систему матки. Оновлення крові в лакунах плаценти здійснюється через кожні 4 хвилини.
Периферична частина базальної оболонки міцно зростається з гладким хорионом. В результаті цього утворюється замикальних платівка яка перешкоджає виливу крові з лакун плаценти.
Плацентарний бар'єр між кров'ю матері, що циркулює в лакунах, і кров'ю плода, що циркулює в капілярах ворсин, включає 5 компонентів: 1) трофобласт (цито і синцитиотрофобласт); 2) базальнамембрана цитотрофобласту; 3) сполучнотканинна строма ворсин; 4) банальна мембрана капілярів ворсин; 5) ендотелій капілярів ворсин.
Таким чином, в нормальних умовах кров плода і кров матері не змішуються, вони відокремлені один від одного плацентарних бар'єром.
Розвиток плаценти тісно пов'язане з розвитком хоріона, оскільки ворсинчастий хоріон становить основу плодової частини плаценти. На 6-7 добу розвитку трофобласт диференціюється на клітинний шар - цитотрофобласт і сімплатообразний шар - синцитиотрофобласт; на 9-ту добу утворюються випинання трофобласта в ендометрій матки - первинні ворсини; на 12-13 добу з боку хоріону в первинні ворсини вростає сполучна тканина - утворюються вторинні ворсини; з 3-го тижня в ворсин починається розвиток кровоносних судин - вторинні ворсини перетворюються в третинні (рис 17). Цей період і називають плацентацією. До кінця 3-го тижня, тобто на 21 добу розвитку відбувається з'єднання судинної системи плацентарних ворсин з судинами пуповини, тобто з судинною системою плода. Утворюється плодо-плацентарний коло кровообігу. З цього моменту починається скорочення серця зародка. Надалі відбувається значне розростання ворсин хоріона. Синцитиотрофобласт, що покриває ворсини, вростає в стінки судин ендометрія, руйнує їх цілісність, забезпечуючи рясне надходження материнської крові в межворсінчатого простору (лакуни). Це відбувається в кінці 6-го тижня розвитку і обумовлює виникнення матково-плацентарного кровообігу.
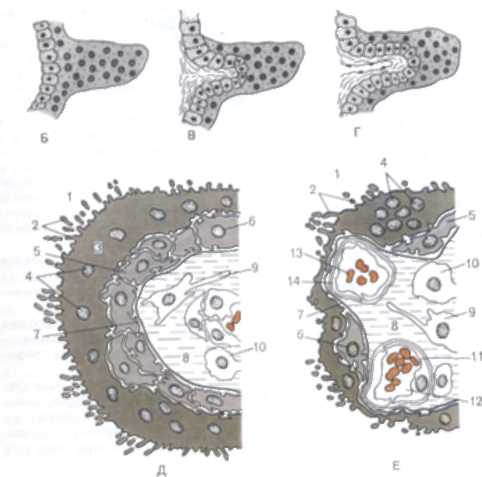
Мал. 17. Формування ворсин хоріона. А - первинна Ворсіна; Б - вторинна Ворсіна; В - третинна Ворсіна. 1 - цитотрофобласт; 2 - синцитиотрофобласт; 3 - Позазародкова мезодерма, що формує строму ворсини; 4 - кровоносну судину.
Спочатку розвитку сполучнотканинних строма ворсин є досить щільної, так як в ній міститься значна кількість гіалуронової кислоти. У цій стромі мало фібробластів, макрофагів і ще менше колагенових волокон. В цей час (6-8-й тиждень) навколо кровоносних судин диференціюються сполучнотканинні клітини строми ворсин. Для нормальної функції фібробластів необхідна достатня кількість вітамінів С і А. Якщо цих вітамінів буде мало, то порушиться зв'язок плаценти з маткою. Завдяки великому вмісту гіалуронової кислоти проникність строми ворсин дуже низька. Тому низький обмін речовин між кров'ю матері і кров'ю плода. На ранній стадії ембріогенезу ембріон не потребує великої кількості продуктів харчування, тому немає потреби в високому обміні речовин.
Період плацентации закінчується до 12-14-го тижня вагітності. До цього часу сформовані лише основні структурні елементи плаценти - котіледони. З 50 по 90 добу відбувається їх інтенсивне утворення. До цього часу в плаценті є 10-12 великих, 40-50 дрібних, 140-150 рудиментарних котиледонів. Загальна площа ворсин в сформованої плаценті дорівнює 13-14 квадратних метрів.
Структурна організація плаценти закінчується до кінця I-го триместру вагітності, але в морфофункциональном відношенні вона залишається незрілою. Свою функціональну зрілість плацента набуває до 16-го тижня вагітності, коли вона приймає на себе всі типові для неї функції - респіраторну, трофічну, гормонпродуцирующая, імунну, видільну.
II триместр вагітності характеризується зростанням і дифференцировкой русла кровообігу плода (феталізація плаценти), з якими тісно пов'язані такі зміни строми і трофобласта гіллястого хоріона - цитотрофобласт і синцитиотрофобласт стоншуються. У 2-й половині вагітності синцитиотрофобласт заміщається фібриноїдної тканиною, яка називається фібриноїд Лангханса. Фібриноїд Лангханса утворюється за рахунок компонентів плазми крові і за рахунок продуктів розпаду трофобласта. Фібриноїд Лангханса виконує такі ж функції, як і трофобласт.
Зміни маткової частини плаценти полягають в тому, що внутрішня поверхня маткової частини плаценти (базальної пластинки і септ) покривається фібриноїд Рора. Фібриноїд Рора бере участь в забезпеченні імунологічного гомеостазу в системі мати-плід.
В цьому періоді онтогенезу зростання плаценти випереджає розвиток плода.К 36 - му тижні розвитку плацента досягає повної функціональної зрілості. В кінці вагітності в плаценті відбуваються інволютивно-дистрофічні зміни або фізіологічне старіння плаценти, що супроводжується зменшенням площі її обмінної поверхні. В процесі цих змін збільшується площа фібриноїдних відкладень, спостерігається відкладення солей кальцію, наростає кількість ворсин з ознаками дезорганізації і некрозу.
Таким чином, найбільш важливі морфологічні зміни, що призводять до формування плаценти, можна представити у вигляді таблиці (табл).
Динаміка морфофункціональних змін плаценти
Дні після овуляції