Синдром Кушинга як поставити діагноз, # 09
БК - найпоширеніша причина неятрогенного СК (70%); решта 30% припадають на випадки ектопічної секреції АКТГ і надниркової походження хвороби (АКТГ-незалежний СК).
Клінічна картина. Симптоми СК (див. Табл. 1) можуть, в залежності від причини, розвиватися гостро або поступово протягом декількох років.
Як правило, симптоми неспецифічні і включають сонливість, депресію, збільшення ваги, спрагу, поліурія, слабкість, легкість появи синців і гірсутизм [1].
До класичних ознаками СК у дорослих відносяться «місяцеподібне» обличчя (рис. 1), центральне ожиріння (рис. 2), плетора особи, буйволячі горб, надключичні жирові подушечки і набряки. У дітей найбільш раннім ознакою служить затримка росту; нормальна крива зростання фактично виключає СК [2].
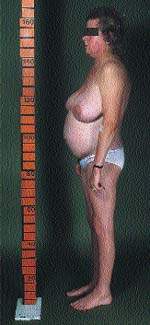
Малюнок 2. Типова конституція пацієнта з СК. Зверніть увагу на центральне ожиріння і щодо тонкі руки і ноги, що викликано проксимальної міопатію
Звичайно, ожиріння в загальній практиці зустрічається часто, і труднощі полягають у тому, щоб відрізнити загальне ожиріння від центрального. Головною ознакою є накопичення жиру в центральній частині тіла з одночасною його втратою на стегнах, сідницях і руках. Атрофія поперечносмугастих м'язів обумовлює зовнішній вигляд пацієнта, подібний «лимону на паличках».
Ще одним клінічною ознакою СК служать витончення шкіри та ламкість капілярів, що призводять до легкого і часто спонтанного утворення синців. Таким хворим властиві шкірні інфекції, наприклад висівковий лишай, молочниця і оніхомікоз, причому шкірні ушкодження гояться з працею. У більшості випадків можна виявити абдомінальні стрії, що розвиваються вдруге за рахунок центрального ожиріння (рис. 3).
Хворі можуть страждати від гірсутизму внаслідок надлишкового освіти надниркових андрогенів під впливом підвищеного АКТГ.
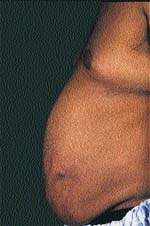
Малюнок 3. Стрий живота у чоловіка з СК
Метаболічні зміни, викликані підвищеним рівнем кортизолу, призводять до розвитку цукрового діабету, гіпертензії і дисліпідемії. З тривалим підвищенням циркулює в крові кортизолу пов'язано також зменшення мінеральної щільності кісток і остеопороз.
Біохімічне підтвердження. Важливо виключити використання кортикостероїдних препаратів і зловживання алкоголем ( «алкогольний псевдо-Кушинг»).
Застосування стероїдних інгаляторів (наприклад, беклометазону в дозі 200 мкг кожні 6 годин протягом більш ніж трьох місяців) та інших місцевих стероїдних препаратів може призводити до значного системному всмоктуванню і розвитку клінічних проявів СК з придушенням гіпоталамо-гіпофізарно-адреналової осі.
Якщо пацієнт не приймає подібних ліків, першим кроком буде підтвердження надлишку кортизолу шляхом визначення вільного кортизолу сечі (СКМ) в двох добових пробах [3].
Наступне завдання - показати, що ендогенна секреція кортизолу не пригнічуючи екзогенними глюкокортикоїдами. Для цього проводиться нічна дексаметазоновая проба (ДП): об 11 годині вечора пацієнт приймає 1 мг дексаметазону, а на наступний ранок між 8 і 9 годинами береться проба крові на кортизол. СК передбачається в тому випадку, якщо рівень кортизолу не впав нижче 50 нмоль / л. Однак внаслідок низької специфічності тесту можуть бути хибно позитивні результати.
Направлення до фахівця. При підозрі на СК необхідно відразу ж направити пацієнта до ендокринолога. Після направлення, як правило, двічі проводиться визначення СКМ і виконується більш специфічне дослідження - проба з дексаметазоном у низькій дозі (ДПНД) [4]. Пацієнт приймає по 0,5 мг дексаметазону вісім разів кожні 6 годин. Відсутність падіння кортизолу нижче 50 нмоль / л о 9 годині ранку після закінчення ДПНД вказує на СК.
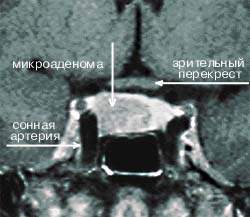
Малюнок 4. МР-томограма гіпофіза, на якій видно правобічна мікроаденома, секретирующая АКТГ (гіпофіз-залежна хвороба Кушинга)
Визначення СКМ дає нормальні результати практично постійно, якщо у пацієнта циклічний СК (тобто активність захворювання наростає і падає протягом тижнів або місяців), тому дане дослідження вважається низькочутливих. Більш важлива проба - ДПНД, і при виявленні відхилень від норми пацієнта слід направити на подальше обстеження.
Амбулаторні дослідження включають вивчення добового ритму кортизолу (рис. 5), дексаметазоновую пробу з високою дозою [5] (ДПВД, рис. 6) і визначення кортикотропін-рилізинг гормону (КРГ). Підтвердження гіпофіз-залежного захворювання грунтується на заборі крові з нижнього кам'янистого синуса для визначення в ній рівня АКТГ і подальшого введення КРГ [6, 7]. Як правило, потрібно візуалізація: комп'ютерне сканування наднирників, щоб диференціювати надниркової і АКТГ-залежне стан; МР-томографія гіпофіза (рис. 4); комп'ютерне сканування грудної клітини та черевної порожнини при підозрі на ектопічну секрецію АКТГ.
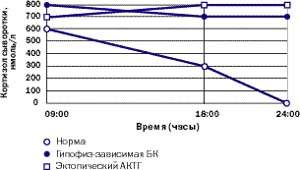
Малюнок 5. Так виглядає типовий добовий ритм кортизолу у здорової людини, пацієнта з БК і пацієнта з ектопічні СК
Лікування СК залежить від причини захворювання. Методом вибору при БК служить селективна транссфеноїдальна мікроаденомектомія: лікування вдається добитися в 80% випадків (ефективним лікування вважається тоді, коли наявність кортизолу через 24-48 годин після операції не виявляється) [8].
При успішному результаті операції з приводу БК пацієнту знадобиться замісний курс гідрокортизону, поки не відновиться його власна гіпоталамо-гіпофізарно-надниркова (ГГН) функція. Як правило, достатньо 20 мг гідрокортизону вранці і 10 мг - о 6 годині вечора.
У разі виявлення аденоми наднирників показана одностороння адреналектомія. Заліза з іншого боку виявляється атрофічною (за принципом зворотного зв'язку) в результаті тривалого придушення секрецією АКТГ, тому пацієнту також знадобиться замісна терапія гідрокортизоном аж до відновлення ГГН.
Ектопічні АКТГ- секретуючі пухлини (наприклад, карціноіди бронхів або тимуса) вимагають видалення. Після операції знову проводиться гидрокортизоновая прикриття. Процес включення ГГН може зайняти кілька місяців. При відсутності ефекту від операції проводять опромінення гіпофіза з зовнішнього джерела (4500 Гр в 25 серіях).
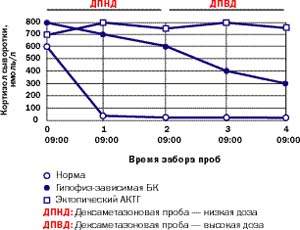
Малюнок 6. Типові реакції кортизолу на дексаметазоновую супрессию низькими (0,5 мг кожні 6 годин протягом 48 годин) і високими дозами (2 мг кожні 6 годин протягом 48 годин) у здорової людини, пацієнта з БК і пацієнта з ектопічні СК
Якщо є протипоказання до проведення оперативного втручання, пов'язані безпосередньо з СК, знизити рівень кортизолу можна кетоконазолом (починаючи з 200 мг). Дози препаратів підбирають індивідуально, орієнтуючись на середній рівень кортизолу 200-300 нмоль / л.
Після медикаментозного лікування пацієнт може успішно перенести операцію. При відмові від операції залишається можливість тривалого лікування кетоконазолом, що проводиться під наглядом госпітального ендокринолога.
Двостороння адреналектомія проводиться тільки в найважчих випадках, коли безуспішно випробувані всі інші методи. Вона неминуче призводить до необхідності довічної замісної терапії кортикостероїдами і мінералокортикоїдами.
Ведення хворих з СК. Найпоширеніша причина СК - ятрогенна, особливо якщо доза що приймаються всередину стероїдів перевищує еквівалент 7,5 мг преднізолону у дорослих.
Для профілактики остеопорозу пацієнтам, які приймають стероїди більше шести місяців, призначають бісфосфонати.
Рішення про зниження дози стероїду слід приймати, проконсультувавшись з відповідним фахівцем. Екзогенні стероїди, що призначаються коротким курсом (менше 6 тижнів), рідко викликають клінічно значиму надпочечниковую супрессию, тому їх можна різко відміняти.
При підозрі на неятрогенного СК вимір СКМ і нічна ДП можуть допомогти в підтвердженні цього діагнозу (vide supra). Але пацієнта, у якого виявлено клінічні ознаки неятрогенного СК (див. Табл.), Рекомендується обов'язково направити до ендокринолога.
Випадок з практики
Друзі та родичі 24-річної жінки помітили, що вона гладшає і як би «сама не своя». Вона часто перебувала в пригніченому настрої і з трудом могла зосередитися на своїй роботі.
Лікар загальної практики, до якого вона звернулася, зазначив «місяцеподібне обличчя» і помірний гірсутизм. Артеріальний тиск, перш нормальне, становило 150/100 мм рт. ст.
Вона була терміново направлена до ендокринолога за місцем проживання. При обстеженні виявлена підвищена добова екскреція з сечею вільного кортизолу і втрата добового кортізольного ритму. Дексаметазоновая проба не виявила супрессии ні при низькій, ні при високій дозі дексаметазону; реакція кортизолу на екзогенний КРГ виявилася плоскою.
МРТ-скан гіпофіза був нормальним, а при комп'ютерному скануванні черевної порожнини виявлені потовщені гіперплазовані наднирники, характерні для АКТГ-залежності. Пігментація долонних складок також підтверджувала підвищення продукції АКТГ.
Був поставлений клінічний і біохімічний діагноз ектопічного АКТГ-синдрому, і хвору відправили до відповідного центру. Комп'ютерне сканування грудної клітини виявило пухлину розміром 1 см в верхівці правої легені, яка була видалена під прикриттям гідрокортизону.
Після чотиримісячного курсу преднізолону (5 мг на ніч і 2,5 мг вдень) спостерігалося відновлення її ГГН-осі, і стероїди поступово скасували. Тіло набуло нормальні форми протягом 6 місяців, відновилася супрессорная активність дексаметазону.